
Des soins palliatifs en questionnement
 22 min
22 min
Des soins palliatifs en questionnement
Ca y est, le pavé dans la mare est lancé ! Ce 10 mars, le président Macron a annoncé la présentation en avril d'un projet de loi visant à aider activement à mourir, pour un débat parlementaire qui devrait commencer en mai. Même si le président rechigne à utiliser les mots de suicide assisté ou d'euthanasie, trop connotés semble-t-il, il s'agit bien de cela. Les patients majeurs, capables d’un discernement plein et entier, atteints d’une maladie incurable avec un pronostic vital engagé à court ou moyen terme et subissant des souffrances réfractaires pourront demander à pouvoir être aidés afin de mourir. Les mineurs et les patients atteints de maladies psychiatriques ou neurodégénératives qui altèrent le discernement, comme Alzheimer, en seront exclus.
En parallèle, il annonce une stratégie décennale pour renforcer les soins palliatifs avec l'investissement d'1 milliard supplémentaire en plus des 1,6 milliards déjà dédiés chaque année à ce sujet.
Nous savions pour notre part ce projet de loi en discussion depuis de longs mois, et même plusieurs années. Il risque d'occuper les conversations et les échanges télévisés dans les semaines à venir je pense, et vous devriez certainement en entendre parler. Il y sera question de droits des patients, de soins palliatifs, d'aide active à mourir.
J'avais déjà écrit un article il y a quelques mois sur ce que sont les soins palliatifs, afin de démystifier certains termes et notions, souvent très connotés et pleins d'idées reçues. https://panodyssey.com/fr/article/voyage/oui-charlie-mais-au-fait-c-est-quoi-les-soins-palliatifs-pdkv3fjfqsem
Peut-être l'occasion aujourd'hui, sans trop vouloir rentrer (pour le moment) dans le débat de société houleux qui s'annonce, de poursuivre cette présentation de ce que sont les soins palliatifs, et de ce que nous faisons ou pouvons déjà faire en pratique au quotidien ?
Ce que je crois toutefois pouvoir dire d'emblée de ce débat, c'est que le milieu soignant et notamment des soins palliatifs est globalement très réticent, voire totalement opposé à ce projet de loi, considéré comme une ligne rouge à ne pas franchir. Outre les craintes de dérives ou d'abus que l'on peut craindre, outre l'impact sur le relationnel entre le soignant et son patient que cela va inévitablement induire, l'un des arguments que vous allez souvent entendre est que, la plupart du temps, la demande d'aide à mourir que nous expriment régulièrement nos patients cache derrière une souffrance jugée insupportable, qui est souvent peu ou mal prise en charge par notre système de soins actuel. Et que, lorsque nous parvenons à écouter et accompagner correctement cette souffrance, ce que nous nous efforçons de faire en soins palliatifs, la demande d'assistance à mourir disparaît dans la très grande majorité des cas.
C'est en effet tout le propre de la démarche palliative que d'entendre et de recevoir l'expression de cette souffrance pour ce qu'elle est, qu'elle soit physique, psychique ou morale, et d'oeuvrer pour accompagner au mieux le patient mais aussi son entourage dans cette épreuve, de soulager par tous les moyens cette souffrance, dans un objectif premier de confort et de qualité de vie. C'est quand il n'y a plus rien à faire (pour guérir le patient) qu'il y a tout à faire.
Or, moins de 50% des patients ont accès aujourd'hui réellement à des soins palliatifs, et ce que dénoncent nombre de soignants oeuvrant dans ce domaine, c'est leur sentiment que l'on risque par cette loi de chercher à contourner un manque de moyens déploré depuis de nombreuses années (eh oui, toujours le même refrain !), une carence patente du sytème de soins dans sa capacité à répondre qualitativement à la souffrance exprimée par les patients derrière une demande d'assistance à mourir. Et dans ce cadre, l'augmentation tant réclamée des moyens dédiés aux soins palliatifs n'apparaitrait alors que comme un faire valoir pour légitimer cette évolution sociétale majeure, considérée comme une ligne rouge à ne pas franchir.
Mais le sujet étant désormais posé, attendons de voir quels questionnements éthiques et quelles réflexions issue de l'ensemble des acteurs de la société civile ce débat autour de ce projet de loi va susciter ; en espérant que la voix et l'expérience des soignants travaillant dans ce domaine soit considérée et écoutée pour ce qu'elle est, le retour d'une expérience pratique au quotidien et au chevet des patients, qui nous expriment régulièrement leur ras le bol et leur découragement face à la maladie et toutes les conséquences qu'elle génère.

Pour aller plus loin : la position soignante en quelques exemples
Jean Leonetti, le père des lois sur la fin de vie et les soins palliatifs https://www.linkedin.com/posts/marclevequemd_laide-%C3%A0-mourir-le-contraire-dun-projet-ugcPost-7174503451991621633--u0v?utm_source=share&utm_medium=member_desktop
Emmanuel Hirsch, Professeur d'ethique et auteur récent de " Soigner par la mort n’est pas un soin » https://www.lavie.fr/actualite/societe/emmanuel-hirsch-soigner-par-la-mort-nest-pas-un-soin-93500.php
Claire Fourcade, présidente de la SFAP (Société Francaise d'Accompagnement en Soins Palliatifs) https://www.la-croix.com/Debats/Fin-vie-Je-peux-pas-etre-celle-fera-mourir-lemouvante-lettre-Claire-Fourcade-2023-01-11-1201250163
Communiqué de la SFAP suite aux annonces de Macron https://www.sfap.org/actualite/communique-du-11-mars-2024
Philippe Juvin, urgentiste, interview courte mais qui résume bien l'argumentaire soignant très réticent à ce projet https://www.francetvinfo.fr/replay-radio/19h20-politique/fin-de-vie-l-etat-ne-doit-en-aucune-maniere-se-donner-l-autorisation-de-tuer-quelqu-un-selon-philippe-juvin_6388111.html
La position de la convention citoyenne sur la fin de vie, qui s'est prononcée en faveur d'une législation sur le sujet https://www.lemonde.fr/societe/article/2023/04/02/fin-de-vie-la-convention-citoyenne-se-prononce-en-faveur-de-l-euthanasie-et-du-suicide-assiste-sous-conditions_6167969_3224.html
Enfin, la position défendue par l'ADMD (Association pour le Droit à Mourir dans la Dignité, militante en faveur de cette évolution) https://www.admd.net/espace-presse/publications/le-jounal-de-ladmd.html
Ceci étant, qu'est ce que nous nous faisons en pratique dans une Equipe Mobile de Soins Palliatifs (EMSP) ? Une équipe mobile, comme son nom l'indique et à la différence d'un service type USP (Unité de Soins palliatifs) par exemple, n'a pas de lits d'hospitalisation qui lui sont attribués. Elle se déplace. Notre première mission est ainsi d'intervenir auprès de l'ensemble des services de l'hôpital, mais aussi dans d'autres établissements de santé et même parfois au domicile des patients, sur sollicitation des soignants, pour les conseiller et les soutenir dans la mise en œuvre d'une démarche palliative auprès des patients dont ils ont la responsabilité. Globalement, on pourrait définir quatre orientations à ces sollicitations :
- Le premier est l'amélioration de la prise en charge des symptômes d'inconfort présentés par un patient en situation palliative. Désormais guidés par cet objectif premier de confort et de qualité de vie, (en opposition à la démarche curative qui vise à guérir un patient, au prix de soins pouvant être inconfortables, pénibles ou douloureux) les équipes médicales et paramédicales peuvent se retrouver en difficulté de savoir comment prendre en charge et soulager au mieux ces patients, devant repenser la finalité de chacun de leurs soins dans cet objectif de confort prioritaire.
Qu'il s'agisse de la douleur, de symptômes respiratoires ou digestifs, de difficultés à la prise alimentaire ou à s'hydrater, de troubles au niveau cutané (les fameux escarres par exemple) ou des muqueuses (type la sécheresse buccale), d'une souffrance psychique, morale et/ou spirituelle ( de l'inquiétude sur ce qui va advenir, de la colère, de la détresse ou de la dépression face au handicap et la dépendance induites par la maladie, de l'angoisse face à la prise de conscience de sa propre finitude),... nous sommes là pour prendre le temps de recueillir et d'évaluer au mieux les différentes manifestations d'inconfort éprouvées par le patient, qu'il soit en mesure de l'exprimer, ou pas, ou plus. Et ensuite, de tenter de trouver des tas de solutions, parfois très simples à mettre en œuvre, parfois plus complexes, pour tenter d'y remédier.
Nous intervenons ainsi avec un certain rôle d'expertise dans le domaine, ou en tout cas avec un certain regard éclairé face à des problématiques parfois complexes à dénouer. Et en prenant tout le temps nécessaire pour faire cette évaluation et repenser la prise en charge avec les soignants, ce qui est notre plus grande richesse.
- Un patient est rarement seul à souffrir de sa maladie, et c'est tout son environnement proche qui est impacté, tout un équilibre familial et social qui est profondément bouleversé par la maladie. Par la souffrance à laquelle ils assistent au quotidien, la perte d'autonomie qu'ils doivent pallier pour nombre d'actes de la vie quotidienne, la prise de conscience de la finitude de la vie à laquelle cela les renvoie, notamment pour des êtres qui leur sont le plus chers et essentiels... C'est une épreuve qui soulève beaucoup de choses pour eux, qui exacerbe certaines dynamiques familiales fonctionnelles ou dysfonctionnelles, qui peut être source de nombreuses tensions et de conflits. Chacun compose à sa manière avec ce qu'il est, avec ses capacités de compréhension et d'acceptation, mais aussi ses mécanismes de défense tels le déni, le rejet, la colère...et beaucoup de choses rejaillissent à cette occasion.
Ceci peut mener à certaines incompréhensions, à des confrontations voire même des oppositions avec les équipes soignantes, concernant les décisions qui sont posées, les prises en charge qui sont mises en place. Nous pouvons ainsi être appelés pour du soutien des familles, pour prendre le temps de les écouter et de les accompagner dans la compréhension et l'acceptation de ce qui arrive, voire pour participer d'une rencontre commune et d'une médiation quand les relations avec les soignants ont pu parfois se crisper. Là encore, notre grande richesse est que nous pouvons prendre tout le temps nécessaire pour éclaircir les incompréhensions ou les malentendus.
- Nous pouvons également être appelés pour participer d'un accompagnement plus spécifique de fin de vie. Comme vous l'avez compris désormais, Soins Palliatifs n'est pas égal à fin de vie, mais correspond à une démarche beaucoup plus large centrée sur la qualité de vie du patient et le soulagement des symptômes d'inconfort, sur un plus ou moins long terme, une fois qu'on a renoncé à l'idée de sa possible guérison. Toutefois, la perspective d'assurer au patient une fin de vie aussi sereine et apaisée que possible est de fait une de nos grandes missions, et l'aboutissement de notre démarche d'accompagnement d'un patient en situation palliative.
Dans ce cadre, la loi aujourd'hui, dite loi Claeys-Leonetti de 2016, encadre ce qu'il est ou non autorisé de faire dans cet accompagnement, afin d'assurer un droit à une fin de vie digne et accompagnée du meilleur apaisement possible de la souffrance. Elle reconnaît notamment le droit du patient à bénéficier de ce qu'on appelle une sédation profonde et continue jusqu’au décès, en cas de situation de souffrance vécue comme insupportable et réfractaire à toute prise en charge, alors que le pronostic vital est engagé à court terme.
Ce qu'il faut bien comprendre de cette loi qui régit nos pratiques actuelles, c'est la question de l'intentionnalité. L'intention de ce qui est alors mis en œuvre est le soulagement du patient, pouvant aller jusqu'à l'endormir pour qu'il ne souffre pas de la défaillance d'une de ses fonctions vitales, telle une détresse respiratoire par exemple. Et ceci quelles que soient les conséquences sur la survie du patient, même si cela peut précipiter un décès qui s'avère de toute manière inéluctable. Cette différence subtile est de taille, et c'est tout l'enjeu du débat qui va s'annoncer pour les semaines à venir, et dont vous avez déjà pu retrouver un certain nombre de mêmes termes.
Notre mission est donc là encore de réfléchir ensemble et conseiller les équipes pour définir les actions les plus pertinentes et les plus adéquates pour assurer au patient une fin de vie digne et avec le moins de souffrance possible.
- Cela nous mène au quatrième volet de notre activité clinique de terrain, et non des moindres, qui est de participer à des réflexions éthiques sur ce qu'on va appeler la juste proportionnalité des soins. La loi Claeys Leonetti de 2016 (faisant suite à la loi Leonetti de 2005) pose là encore les grands principes de non acharnement thérapeutique, avec le droit du malade et des soignants à pouvoir renoncer à des thérapeutiques qui seraient pourtant vitales, dans une perspective de non obstination déraisonnable. C'est la question de la personne de confiance ou des directives anticipées pour le patient ; cela doit participer d'une réflexion collégiale et pluridisciplinaire pour les soignants, et c'est à ce titre que nous sommes régulièrement appelés également.
Dans la réflexion éthique, il n'y a pas d'expert. Il y a chacun qui vient avec ses propres connaissances, son regard issu de sa position de soignant ( qu'il soit infirmier, aide soignant, kiné, diététicien, médecin, spécialiste d'une discipline ou d'une autre...), sa propre sensibilité, sa propre perception d'une situation qui est toujours unique et singulière, et qui n'appelle jamais à des réponses toute faites ou à des arbres décisionnels, mais qui demande à être questionnée et débattue.
Et nous venons participer au sein des services, avec notre regard palliatologique, d'une réunion et d'une réflexion partagée sur les soins justes et suffisants que l'on peut proposer face à une situation clinique donnée, ou en anticipation de ce qui pourrait arriver. On peut dans ce cadre être amené à poser ce qu'on appelle des limitations et arrêts des thérapeutiques actives (LATA), au nom de ce qu'on aura estimé être des soins justement proportionnés ou pas.
Notre mission est donc très variée et transversale, et nous pouvons ainsi intervenir dans tous les les services, une fois en soins intensifs de cardiologie, une autre fois en réanimation néonatale, puis en cancérologie, en gériatrie ou en médecine polyvalente, aller en chirurgie digestive, puis revenir en oncologie pédiatrique, la plupart du temps en binôme voire en trinôme (infirmière, psychologue, médecin) selon une approche pluridisciplinaire, afin de participer de ces 4 missions, et plus généralement de la promotion et de la sensibilisation de tous les acteurs du soins à l'approche palliative.
Enfin, nous avons également un rôle de formation et de participation à des comités ou à des réunions, ceci afin également de développer et d'améliorer la prise en charge palliative au sein des différents établissements de santé.
Et je dois bien souligner que j'ai trouvé, au sein de l'équipe où je suis actuellement, des personnes extrêmement investies, empathiques et compétentes, avec une force de vie et d'humanité qui nous permet d'oeuvrer pour soutenir la meilleure qualité de vie possible à nos patients sur le temps de vie qu'il leur reste à vivre, que ce soient quelques heures, quelques jours, quelques mois ou quelques années. Cela me permet aussi de dire que, si on côtoie de près la mort avec toute sa dimension dramatique, on est là avant tout pour soutenir la vie, tant qu'elle est encore là, et c'est ça qui fait la beauté de ce métier. Tant qu'il y a de la vie, il y a de l'espoir, il y a une présence à assurer, un accompagnement à proposer, une solidarité à affirmer, une dignité à préserver. Et aussi lourd cela soit-il parfois, c'est cette force de vie et d'humanité là que nous partageons avec nos patients et qui nous fait avancer, nous enthousiasme et même peut nous émerveiller dans notre pratique au quotidien.
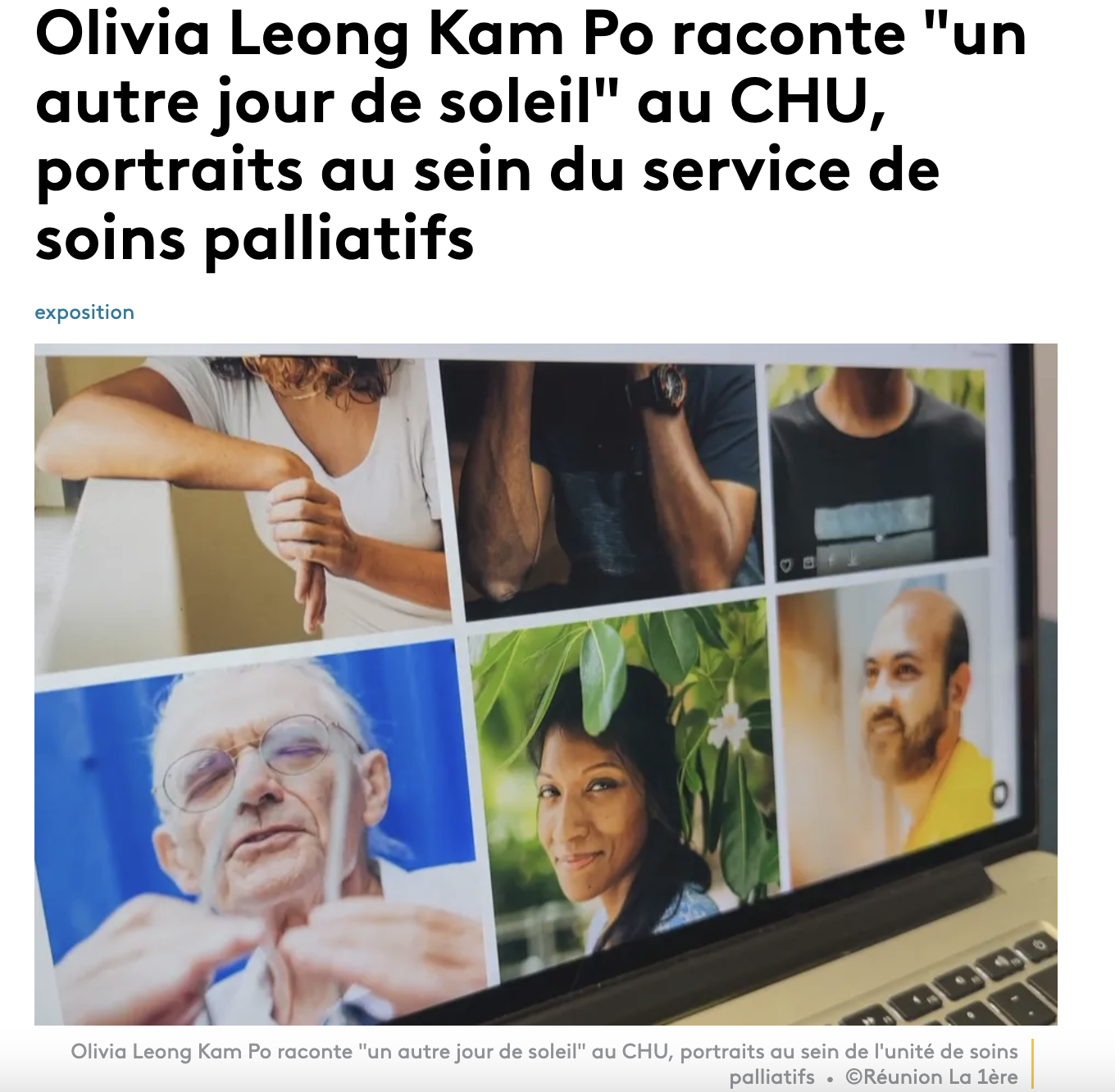
Petit reportage passé sur Réunion la 1ere, la chaîne locale de France Télévisions, sur un projet photo/interview qu'une artiste mène au CHU à propos des soins palliatifs. Soignants, bénévoles, patients...Voilà une autre manière de sensibiliser à l'approche palliative au sein de l'hôpital. Et il se trouve pour l'anecdote que je suis dedans ! ;-)
Et pour finir, très beau reportage suivant un médecin en USP de Houdan. Ce que nous faisons questionnons et accompagnons au quotidien : Vivants
https://www.publicsenat.fr/









 English
English
 Français
Français
 Deutsch
Deutsch
 Italiano
Italiano
 Español
Español



 Contribuisci
Contribuisci





























 Puoi sostenere i tuoi scrittori preferiti
Puoi sostenere i tuoi scrittori preferiti





Stéphane Hoegel 1 anno fa
Merci beaucoup Charlie pour toutes ces précisions. C'est très intéressant et ça apporte beaucoup d'éclairage d'avoir une approche plus objective et moins dans le "tout émotionnel" que la majorité des discours actuels sur ce sujet très sensible.
Charlie 1 anno fa
Avec plaisir mon cher Stéphane ! 😉 j'ai essayé de proposer un regard en effet un peu à côté, sans prendre trop part au débat très passionnel qui sannonce.. avec simplement le regard sur professionnel de l'intérieur et au cœur du sujet. Pr alimenter et confronter à ce sue pense le reste de la société sur le sujet